Palliative Care im stationären Bereich behandelt komplexe Symptome. Ziel ist es, sie auf ein erträgliches Maß zu reduzieren, damit Erkrankte ihre verbleibende Lebenszeit anschließend an einem Ort ihrer Wahl verbringen können. Im Folgenden werden Ziele und Rahmenbedingungen stationärer, aber auch ambulanter Hospiz- und Palliativversorgung erläutert. Zur Sprache kommen zudem Möglichkeiten, mit typischen Symptomen von Palliativpatienten umzugehen. Palliativversorgung ist multidisziplinär. Neben Ärzten und Pflegekräften sind auch Psychologen und Ehrenamtliche beteiligt. Aktuelle Studien weisen palliativen Konzepten eine neue Richtung: Werden sie früh integriert, auch während einer noch erfolgversprechenden kurativen Behandlung, kann sich die Lebensqualität von Patienten deutlich erhöhen.
Palliative Care und Hospizarbeit
Ulrike Ritterbusch
1 Definition und Geschichte
Das Wort „palliativ“ leitet sich ab von lat. pallium, palliare (= Mantel, ummanteln, einen Mantel überwerfen). Der Begriff tauchte erstmals 1543 in einem gedruckten Werk auf [1]. Ziele damals waren sowohl die Symptomlinderung durch Gabe von schmerzlindernden Mitteln und Zuwendung, bei gleichzeitigem Verzicht auf „radikale“ Heilungsversuche, als auch das Überdecken sichtbarer Krankheitszeichen (Ummantelung i. S. von Verdecken z. B. exulzerierender Tumoren durch Salben, Paten und Auflagen).
„Hospiz“ hat seinen Ursprung ebenfalls in der lateinischen Sprache, es hat seine Wurzel im Wort „Hospitium“ (= Herberge/Gastfreundschaft). Herbergen, die als Zuflucht und Unterkunft für Pilger und Reisende dienten, wurden so bezeichnet. Erst im 19. Jahrhundert wurden Hospize eingerichtet, die sich ausschließlich der Begleitung und Versorgung sterbender Menschen widmeten.
Den Grundstein für die moderne Hospiz- und Palliative-Care-Bewegung legte Cicely Saunders. Als Krankenschwester, Ärztin und Sozialarbeiterin gründete sie nach langjähriger Beschäftigung mit dem Thema der Betreuung schwerstkranker und sterbender Menschen 1967 das St. Christopher’s Hospice in London. Ihr Konzept der Multidimensionalität des Leidens (Total Pain) ist heute Grundlage der palliativen und hospizlichen Begleitung und Versorgung.
Palliative Care in Deutschland
In Deutschland begann die Entwicklung der Hospiz- und Palliativkultur nach anfänglichen Hürden. So verhielten sich in den 1970er-Jahren die Kirchen und Wohlfahrtsverbände auf eine Anfrage der Bundesregierung zunächst ablehnend gegenüber dem aus England langsam bekannt werdenden Hospizgedanken. Durch die Gründung verschiedener Initiativen und Bürgergruppen, die sich i. d. R. ehrenamtlich der Begleitung sterbender Menschen widmeten, verbreitete sich der Hospizgedanke in Deutschland. Schließlich kam es 1983 zur Eröffnung der ersten Palliativstation an der Universitätsklinik Köln, deren Aufbau durch die Deutsche Krebshilfe unterstützt wurde. 1986 nahm in Aachen das erste stationäre Hospiz seine Arbeit auf.
Der Hartnäckigkeit und dem großen Engagement der Pioniere der Hospizbewegung in Deutschland ist es zu verdanken, dass der Hospizgedanke mit dem Gesetz zur Förderung der stationären Hospizarbeit (§ 39a SGBV) 1997 und dem Gesetz zur Förderung ambulanter Hospizdienste (§ 39a Abs. 2 SGBV) 2002 Eingang in die deutsche Gesetzgebung gefunden hat.
Das im Jahr 2007 verabschiedete Gesetz zur Stärkung des Wettbewerbs in der gesetzlichen Krankenversicherung (GKV-WBG) ist die Rechtsgrundlage für § 37b und § 132d SGBV, hier wird die spezialisierte ambulante Palliativversorgung geregelt (SAPV). Jeder krankenversicherte Mensch in Deutschland, der an einer nicht heilbaren, fortschreitenden Erkrankung leidet, welche die Lebenserwartung begrenzt und einer besonders aufwendigen Versorgung bedarf, hat ein verbrieftes Recht auf eine spezialisierte ambulante Palliativversorgung.
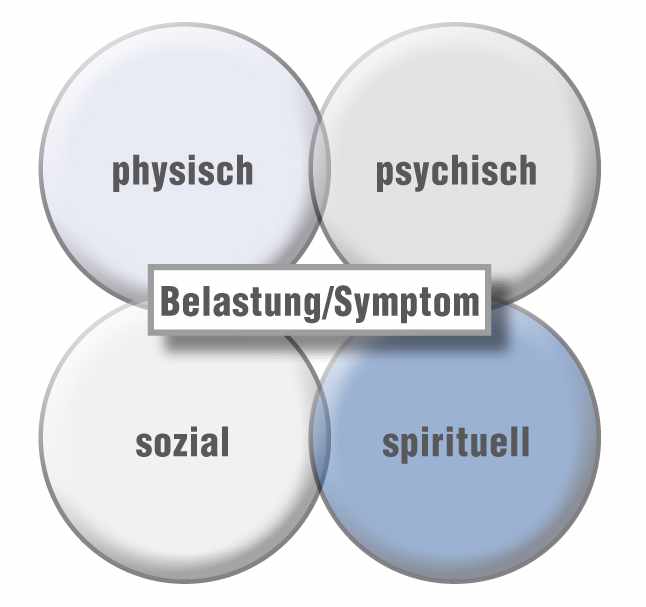
2 Das Konzept des Total Pain
Das von Cicely Saunders entwickelte Konzept des Total Pain besagt, dass jedes Leiden, welches ein Patient angibt und beklagt, immer Ursachen oder Auswirkungen in den vier Dimensionen physisch, psychisch, sozial und spirituell haben kann und somit diesem Leiden auch in diesen vier Dimensionen begegnet werden muss.
So können z. B. Unruhe und Schlaflosigkeit effektiv durch die Verabreichung eines Schlaf- oder Beruhigungsmittels gelindert oder behoben werden. Resultiert die Unruhe aber aus der Angst eines schwerkranken Vaters, der aufgrund seiner körperlichen Konstitution nicht mehr in der Lage ist, berufstätig zu sein und den Familienunterhalt zu sichern, nun die Ausbildung seiner studierenden Tochter nicht mehr finanzieren zu können, ist eine Beratung durch einen Sozialarbeiter bezüglich verschiedener Finanzierungsmöglichkeiten eventuell hilfreicher. Auch andere Symptome, wie z. B. Schmerz und Schmerzwahrnehmung, sind keine rein körperlichen Phänomene. Sie können in engem Zusammenhang mit psychischen oder spirituellen Belastungen und Sorgen stehen. Die positive Beeinflussung dieser Symptome geschieht nicht ausschließlich durch Ärzte und Pflegekräfte, sondern auch durch Psychologen, ehrenamtliche Hospizmitarbeiter oder Seelsorger.
3 Ziele und Prinzipien der Palliative Care und der Hospizbegleitung
In der Gesellschaft und auch unter den im Gesundheitswesen professionell Tätigen gibt es noch immer falsche Vorstellungen und Vorurteile bezüglich der Ziele und Inhalte der Palliative Care und der Hospizbegleitung. So hält sich die Meinung hartnäckig, Palliativstationen seien Sterbestationen, Patienten würden in ihrer allerletzten Lebensphase schnell noch auf eine solche Station verlegt. Auch bei Patienten erzeugen die Worte palliativ und Hospiz häufig Ängste, sie würden nun zum Sterben „abgeschoben“ und man würde sie nun aufgeben, wenn die Verlegung in eine solche Einrichtung angesprochen wird. Daher ist es wichtig, alle Patienten möglichst früh und unabhängig vom Stadium einer Erkrankung, auch ganz unabhängig von einer Erkrankung überhaupt, über die Ziele und Prinzipien der Palliativversorgung und Hospizbewegung zu informieren.
Ziel der Palliative Care im stationären Bereich ist die vorübergehende Behandlung komplexer und schlecht beherrschbarer Symptome und deren Reduktion auf ein für den Patienten erträgliches Maß, sodass er anschließend in der Lage ist, seine persönlichen Ziele und Wünsche für die ihm verbleibende Lebenszeit an einem Ort seiner Wahl so gut wie möglich erfüllen und erreichen zu können. Laut einer Umfrage des Deutschen Hospiz- und PalliativVerbandes im Jahr 2012 möchten 66 % aller Befragten Menschen zu Hause und 11 % in einem Hospiz sterben [2]).
Die Hospizbewegung versucht mit dem Grundsatz „ambulant vor stationär“ gemeinsam mit der Palliative Care v. a. durch die Arbeit qualifizierter ehrenamtlicher Hospizmitarbeiter die verbleibende Lebenszeit mit dem Patienten und seinen Zugehörigen zu gestalten. Dabei stehen das Wohl, die Autonomie und die Würde des Patienten immer im Vordergrund.
Palliative Care und Hospizbewegung verstehen sich als multidisziplinäre Arbeitsgebiete, in denen alle Entscheidungen und Maßnahmen gemeinsam mit dem Patienten und seinen Zugehörigen besprochen und geplant werden. Die gemeinsame Kommunikation geschieht auf Augenhöhe, das bedeutet, dass jeder Aspekt, von welcher Berufsgruppe oder welchen Beteiligten er auch eingebracht wird, kommuniziert, diskutiert und in die Entscheidungsfindung einbezogen wird.
Leitsätze der Palliativversorgung
In der Charta zur Betreuung schwerstkranker und sterbender Menschen, die im August 2010 von der Deutschen Gesellschaft für Palliativmedizin, dem Deutschen Hospiz- und PalliativVerband und der Bundesärztekammer verabschiedet und herausgegeben wurde, werden über die direkte Betreuung, Versorgung und Begleitung der Patienten hinaus die weitergehenden Ziele formuliert. Die Charta befasst sich mit [3]:
- gesellschaftspolitischen Herausforderungen
- Ethik, Recht und öffentlicher Kommunikation
- Bedürfnissen der Betroffenen und Anforderungen an die Versorgungsstrukturen
- Anforderungen an die Aus-, Fort- und Weiterbildung aller beteiligten Berufsgruppen und Ehrenamtlichen
- Entwicklungsperspektiven und Forschung
- europäischen und internationalen Dimensionen und Aspekten
Die Charta [3] ist im Internet für jeden einsehbar und kann von Organisationen, Institutionen, ganzen Kommunen und auch von Einzelpersonen gezeichnet werden.
4 Strukturen, gesetzliche Anforderungen und Rahmenbedingungen der Palliativversorgung in Deutschland
Gegenwärtig gibt es in Deutschland 231 Palliativstationen, 195 stationäre Hospize und 1.500 ambulante Hospiz- und Palliativdienste [4]. Angestrebt ist eine flächendeckende Versorgung der schwerstkranken und sterbenden Menschen mit qualifizierter Palliative Care und hospizlicher Begleitung.
Im ambulanten wie stationären Sektor bestimmen das Ausmaß der Symptome und die Komplexität des Versorgungsbedarfs, ob ein Palliativpatient im Rahmen der allgemeinen Palliativversorgung (APV) oder der spezialisierten Palliativversorgung (SPV) betreut wird. Bei etwa 10 % der Palliativpatienten ist eine SPV (zeitweise) notwendig, der größte Anteil schwerstkranker und sterbender Menschen kommt mit der allgemeinen Palliativversorgung (APV) aus.
Eine SPV wird notwendig, wenn der Bedarf einer besonders aufwendigen Versorgung besteht, der insbesondere durch komplexes Symptomgeschehen verursacht ist, mindestens eines der folgenden Kriterien muss erfüllt sein [5]:
- ausgeprägte neurologische/psychiatrische/psychische Symptomatik
- ausgeprägte respiratorische/kardiale Symptomatik
- ausgeprägte gastrointestinale Symptomatik
- ausgeprägte ulzerierende/exulzerierende Wunden oder Tumoren
- ausgeprägte urogenitale Symptomatik
| stationär | APV | SPV |
|
| |
| ambulant | AAPV | SAPV |
|
|
Versorgungsstrukturen und -orte im stationären und ambulanten Bereich der Palliativversorgung [6].
Die SAPV beinhaltet neben der palliativmedizinischen und palliativpflegerischen Therapie der Symptome auch die Beratung und Anleitung des Patienten und seiner Zugehörigen, die Begleitung des Patienten durch ehrenamtliche Hospizmitarbeiter (sofern dies erwünscht ist) und die enge Vernetzung und Koordination der verschiedenen Professionen und Dienste mit den sonstigen an der allgemeinen Versorgung beteiligten Leistungserbringern. Die SAPV ersetzt nicht die Grundversorgung (Hausarzt, Pflegedienst, Pflegeheim usw.) des Patienten, sondern ergänzt diese.
5 Kurativ oder Palliativ?
5.1 Wann ist ein onkologischer Patient ein Palliativpatient?
Palliative Care und Hospizarbeit beschränken sich nicht auf die letzte Lebensphase des Patienten oder die Terminalphase seiner Erkrankung. Palliative Bedürfnisse und Fragestellungen zu Sterben und Tod können bereits zu einem sehr frühen Zeitpunkt im Verlauf einer onkologischen Erkrankung beim Patienten oder seinen Zugehörigen auftreten. Eine (noch) laufende und Erfolg versprechende kurative Behandlung schließt die parallele Inanspruchnahme palliativer Behandlungsoptionen nicht aus, vielmehr ergänzen sich beide Ansätze und können gemeinsam zu einer besseren Lebensqualität für den Patienten führen.
Temel et al. haben 2010 [7] in einer Studie zur frühen Integration palliativer Angebote und Maßnahmen in die Therapie von Patienten mit metastasiertem nichtkleinzelligem Bronchialkarzinom belegt, dass ein solches frühes Angebot zu einer deutlich besseren Lebensqualität der Patienten führt; z. B. durch eine wesentlich geringere Rate von Notfalleinweisungen in die Klinik, zufriedenstellendere gemeinsame Entscheidungsfindung und eine höhere Wahrscheinlichkeit, die verbleibende Lebenszeit zuhause gestalten zu können. Darüber hinaus zeigt die Studie, dass die frühe Integration von Palliative Care und Hospizarbeit insgesamt die Lebenszeit signifikant verlängert.
Ältere und zur Zeit noch praktizierte Konzepte gehen davon aus, dass der Bedarf an palliativer Therapie im Verlauf einer onkologischen Erkrankung in gleicher Weise steigt, wie der Bedarf, die Sinnhaftigkeit und die Optionen einer kurativen Behandlung sinken: Die palliative Therapie löst die kurative langsam ab.
Neuere Konzepte stellen die kurativen und palliativen Ansätze als parallel stattfindende und sich ergänzende Therapieformen dar, wobei der Bedarf des Patienten für die eine oder andere Therapieform im Verlauf der Erkrankung individuell schwankt [8].
5.2 Häufige Symptome von Palliativpatienten in der letzten Lebensphase
Auch die Palliative Care kann die am Lebensende auftretenden Symptome nicht immer vollkommen beheben. Ziel ist die Linderung der Beschwerden. Häufige Symptome, unter denen Palliativpatienten leiden, sind [9]:
- Schwäche
- Appetitmangel
- Müdigkeit
- Schmerzen
- Anspannung
- Angst
- Dyspnoe
- Obstipation
- Depressivität
- Übelkeit
- Desorientiertheit
- Erbrechen
In den letzten Wochen, Tagen und Stunden im Leben eines Menschen mit einer onkologischen Erkrankung treten einige dieser Symptome besonders ausgeprägt auf. Neben einer individuell angepassten medikamentösen Therapie und Interventionen der verschiedenen beteiligten Berufsgruppen (Ärzte, Pflegende, Physiotherapeuten, Psychologen, Seelsorger, ehrenamtliche Hospizbegleiter u. a.) benötigen die Patienten und ihre Zugehörigen das Gefühl, sicher aufgehoben zu sein.
Durch Zuwendung, Schaffung einer ruhigen Atmosphäre, Verlässlichkeit und kommunikative Offenheit kann dieses Sicherheitsgefühl gegeben werden. Den Patienten und seine Zugehörigen in den letzten Lebensstunden nicht allein zu lassen und dabei weder in Aktionismus zu verfallen, noch das Gefühl zu vermitteln „man gäbe ihn auf“, ist die immer wieder neue und besondere Herausforderung für das gesamte Team der Begleiter und Versorger.
Für den Fall, dass alle Mittel zur Linderung extremer Beschwerden nicht ausreichen, um das Leiden des Patienten zu lindern, besteht die Möglichkeit der (temporären) palliativen Sedierung, die nach ausführlicher Information, Aufklärung und Abwägung aller medizinischen und ethischen Aspekte (was idealerweise bereits im Vorfeld geschehen und sofern vom Patienten erwünscht schriftlich in einer Patientenverfügung festgehalten werden sollte) eingesetzt werden kann, um dem Patienten einen ruhigen und weniger leidvollen Sterbeprozess zu ermöglichen.
Präfinale Rasselatmung
Bei nahezu allen Patienten kann im Sterbeprozess die sog. Rasselatmung, auch präfinales Rasseln (engl. death rattle) genannt, auftreten [9]. In der Regel nimmt der Patient selbst dieses geräuschvolle Atmen nicht als Atemnot wahr und leidet nicht darunter, gleichwohl wird es von den Zugehörigen und Begleitern des Sterbenden häufig als beängstigendes Zeichen eines qualvollen Todeskampfes interpretiert.
Die Zugehörigen berichten davon, dass sie sich durch das ständige Atemgeräusch selbst oft räuspern müssen und einen „Kloß im Hals“ spüren, der sie belastet. Das Rasseln entsteht durch die nicht mehr vorhandene oder eingeschränkte Fähigkeit, Bronchialsekret und Speichel abzuhusten und zu schlucken. Hinzu kommen das Nachlassen des Muskeltonus im Rachenraum und eine zunehmende Exsikkose und Somnolenz des Patienten, welche die Entstehung des Atemgeräusches begünstigen.
Nicht selten verlangen und erwarten die Zugehörigen des Patienten von den Pflegekräften, den Schleim abzusaugen. Diese für den Patienten unangenehme, bis Panik erzeugende Maßnahme verursacht meist mehr Schaden, als sie nutzt, da das Sekret tiefer im Rachen sitzt und nicht mit dem Absaugkatheter erreicht wird; es besteht die Gefahr der Verletzung bzw. des Auftretens von Blutungen. Die Manipulation durch den Katheter regt die Schleimsekretion an und kann dann das Symptom noch verstärken.
Wichtigste Maßnahme beim Auftreten der Rasselatmung ist die Aufklärung und Unterstützung der Zugehörigen und Begleiter. Ein Tipp für die Zugehörigen gegen das empathische Räuspern kann sein, das Lieblingslied des Patienten leise zu summen oder etwas vorzulesen.
Wenn der Patient es toleriert, kann durch Lagerung (Oberkörperhochlagerung, Seitenlagerung) versucht werden, das Geräusch zu manipulieren. Luftbefeuchtung durch Ultraschallvernebler oder die Verwendung von ätherischen Ölen zur Raumbeduftung (Zitrusöle, wie Bergamotte, Zitrone, Mandarine) können Abhilfe schaffen.
Die medikamentöse Therapie kann mit Scopalamingaben (s.c./i.v.) erfolgen. Das ZISOP Klagenfurt hat in einer Studie gezeigt [10], dass die Verabreichung von 0,4 mg Glycopyrroniumbromid (Robinul®) alle 6 Stunden die präfinale Rasselatmung im Vergleich zu Scoplalamin deutlich effektiver verringert und empfiehlt dieses Vorgehen.
Weitere pflegerische Maßnahmen aus dem komplementärmedizinischen Bereich:
Gegen ein angstinduziertes Beklemmungsgefühl in der Brust eignet sich eine Herzauflage mit Rosenblütenmassageöl. Ca. 1 ml Massageöl auf eine Kompresse träufeln und im Herzbereich auflegen, mit einer Wattekompresse bedecken.
Für eine schützende und einhüllende Einreibung, bspw. auch zur Hautpflege, eignet sich ein Pflegeöl mit einem Moorextrakt.
Bei allen Anwendungen mit ätherischen Ölen und anderen Pflanzenextrakten Unverträglichkeiten beachten. Keine äußerlichen Anwendungen bei offenen Hautarealen im Bereich der Anwendung. Nur natürliche ätherische Öle haben Heilwirkung, dennoch müssen Dosierung und Anwendungsart berücksichtigt werden.
Speziell eine Fußmassage oder einfach nur die Fersen festhalten, kann, solange es der Betroffene als angenehm empfindet, besonders bei dauerhaft bettlägerigen Patienten ein Körpergefühl von Halt vermitteln.
In die nichtpharmakologische Unterstützung und Begleitung des Patienten in der Sterbephase sollten die Angehörigen mit einbezogen werden. Sie stellen eine wichtige Ressource für ein selbstbestimmtes Leben des Patienten bis zuletzt dar. Das Einbeziehen in die Therapie und in die Entscheidungsfindung ist auch für die Angehörigen selbst wichtig; Hoffnungslosigkeit und Ohnmachtsgefühle angesichts des Leidens und bevorstehenden Todes des geliebten schwerkranken Menschen können so gelindert werden.
Ruhe und Geborgenheit
Mit dem Fortschreiten des Sterbeprozesses steigt bei den Patienten i. d. R. das Bedürfnis nach Ruhe und Geborgenheit. Zu den Kernbedürfnissen sterbender Menschen gehören:
- eine ruhige, vertraute Umgebung
- nicht alleine gelassen zu werden
- das Gefühl der Sicherheit, bei Eskalation von Symptomen, wie Schmerzen oder Atemnot, schnell lindernde Hilfe zu erhalten
- von vertrauten und geliebten Menschen umgeben zu sein
Diagnostische Maßnahmen (Blutentnahmen, bildgebende Diagnostik, Blutdruckmessungen etc.) sollten auf ihre Konsequenzen hin genau überprüft werden. Ist entschieden, dass bestimmte Befunde keine therapeutische Konsequenz bzw. keine Erfolgsaussicht haben, so sollten diese Befunde auch gar nicht erst erhoben werden.
Grundpflegerische Maßnahmen sollen sich auf das Ausmaß reduzieren, welches der Patient toleriert.
Literatur
- Giovanni da Vigo (1543) Chirurgia (englische Ausgabe)
- Deutscher Hospiz- und PalliativVerband (2012) Bevölkerungsumfrage zum Thema „Sterben in Deutschland – Wissen und Einstellungen zum Sterben“ durch die Forschungsgruppe Wahlen Telefonfeld im Auftrag des Deutschen Hospiz- und PalliativVerbandes, Erhebungszeitraum: 25.6. bis 28.6.2012: https://www.dhpv.de/service_forschung_detail/items/bevoelkerungsbefragung-sterben-in-deutschland-wissen-und-einstellungen-zum-sterben-2017.html (aufgerufen am 15.2.2021)
- Deutscher Hospiz- und PalliativVerband, Deutsche Gesellschaft für Palliativmedizin und Bundesärztekammer (2010) Charta zur Betreuung schwerstkranker und sterbender Menschen, 2. Auflage, Berlin.
- Deutsche Gesellschaft für Palliativmedizin, Informationen und Statistiken aus den Internetseiten der Gesellschaft: www.dgpalliativmedizin.de (aufgerufen am 15.2.2021)
- Richtlinie des Gemeinsamen Bundesausschusses zur Verordnung von spezialisierter ambulanter Palliativversorgung (Spezialisierte-Ambulante-Palliativversorgungs-Richtlinie/SAPV-RL). Vers. vom 25.6.2010
- Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe,
AWMF): Palliativmedizin für Patienten mit einer nicht-heilbaren Krebserkrankung, Langversion 2.2, 2020, AWMF-Registernummer: 128/001OL; https://www.leitlinienprogramm-onkologie.de/leitlinien/palliativmedizin/ (aufgerufen am: 25.2.2021) - Temel JS et al (2010) Early palliative care for patients with metastatic non-small-cell lung cancer. N Engl J Med 363:733–42
- Aulbert E, Nauck F, Radbruch L (2011) Lehrbuch Palliativmedizin. Schattauer, Stuttgart
- Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe,
AWMF): Palliativmedizin für Patienten mit einer nicht-heilbaren Krebserkrankung, Langversion 2.2, 2020, AWMF-Registernummer: 128/001OL; https://www.leitlinienprogramm-onkologie.de/leitlinien/palliativmedizin/ (aufgerufen am: 25.2.2021) - Ellershaw JE et al (1995) On withholding nutrition and hydration in the terminally ill: has palliative medicine gone too far? A reply. Journal Med Ethics 21: 141–143
- Likar R et al (2006) Zentrum für interdisziplinäre Schmerztherapie, Onkologie und Palliativmedizin am LKH Klagenfurt (ZISOP). Prospektive klinische Studie Glycopyrroniumbromid (Robinul®) im Vergleich Scopalamin-Hydrobromicum (Scopalamin s.c./i.v.) in der Behandlung des terminalen Rasselns: doppelblinde, randomisierte Studie
- Klinik für Tumorbiologie Freiburg. Unveröffentlichtes Handbuch komplementäre Pflegemethoden (Stand 2013)
Weitere Literatur
Bausewein C, Voltz R, Roller S (Hrsg) (2010) Leitfaden Palliative Care: Palliativmedizin und Hospizbetreuung. Urban & Fischer/Elsevier, München
Husebø S, Klaschik E (2009) Palliativmedizin – Grundlagen und Praxis. Springer, Heidelberg
Pleschberger S, Heimerl K, Wild M (2005) Palliativpflege – Grundlagen für Praxis und Unterricht. Facultas, Wien
Regnard C, Dean M (2010) Praktische Palliativmedizin – Leitfaden und Checklisten für die bedürfnisorientierte Behandlung. Huber, Bern
Student C, Napiwotzky A (2011) Palliative Care. Wahrnehmen – verstehen – schützen. Thieme, Stuttgart
Zeitschriften
Spiritual Care Zeitschrift für Spiritualität in Gesundheitsberufen. Internationale Gesellschaft für Gesundheit und Spiritualität e. V. (Hrsg) Kohlhammer, Stuttgart
Zeitschrift für Palliativmedizin. Deutsche Gesellschaft für Palliativmedizin (Hrsg) Thieme, Stuttgart
